
Rak grlića materice je jedan od najčešćih malignih neoplazmi kod žena, izazivajući više od pola miliona novih slučajeva svake godine širom sveta. U Rusiji, takvi slučajevi, prema statistikama, oko 14-16 na 100.000 stanovnika. Nažalost, često se tumor otkriva u kasnijim fazama, kada su šanse za oporavak male. Dok u arsenalu moderne medicine postoje svi načini ne samo dijagnostikovanja raka materice u vremenu, već i suočavanja sa bolešću.
Šta je rak grlića materice? Korolenkova LI: Rak materice je bolest ženskog genitalnog trakta, koju karakteriše pojava malignog tumora na grliću materice (deo koji leži između vagine i tela materice). Rak materice, nažalost, prilično čest rak među mladim ženama u dobi od 15 do 39 godina. Treba napomenuti da je formiranje raka grlića materice dugotrajan proces koji napreduje tokom vremena. To vam omogućava da dijagnostikujete bolest u njenim ranim fazama, prije invazivnog raka materice, u kojem izmijenjene stanice rastu duboko u tkivo cerviksa pa čak iu susjedne organe. To u pravilu prethodi u roku od 8-10 godina razvojem prekanceroznih stanja - cervikalnih intraepitelnih neoplazija (CIN), koje ne utiču na dobrobit i sudbinu žene. Ako zamislimo gradacije tumora, prvo se pojavljuju prekancerozna pluća i umjerene intraepitelne lezije (CIN I i II), a sada treći stupanj (CIN III) je nulti oblik raka grlića materice. Ako se ne liječi, proces se nekoliko godina diže kroz nabore cervikalnog kanala i duboko u cerviks, zahvaćajući sve više novih područja. Povećavajući veličinu, tumor može proklijati izvan materice u susjedne organe (mjehur, rektum), kao i metastazirati kroz limfu i krv (projekcije raka u limfnim čvorovima i drugim organima). Tretman u ovim slučajevima je mnogo teži i neefikasan.
A koji je glavni uzrok raka grlića materice? Korolenkova LI: Danas je poznato da infekcija humanog papiloma virusa (HPV) visokog onkogenog rizika doprinosi razvoju raka materice. To su po pravilu 16 ili 18 tipova koji su najčešći. Na njihovoj "savjesti" više od 70% svih slučajeva raka grlića materice. Ali to ne znači da će, ako se otkrije infekcija, žena definitivno razboleti. Rak grlića materice može se razviti samo u jedinicama na pozadini perzistentne virusne infekcije, odnosno ako se virus ponovno utvrdi više od 2-3 godine nakon početnog otkrivanja. Većina slučajeva HPV infekcije (oko 90%) završava samozdravljenjem zbog zaštitnih funkcija organizma. S perzistencijom, samo 10% razvija CIN različitih stupnjeva, od čega većina lakih ozljeda spontano nazaduje. Infekcija papilomavirusima, koja često izaziva rak materice kod žena, seksualno se prenosi u procesu direktnog kontakta mukoznih genitalija. U krvi ovog virusa se ne događa. U muškom tijelu, virus ne može uzrokovati nikakvu bolest, pa čak ni kondilome, ali ostaje godinama i zarazi zdrave žene.
Da bi se raspršile sumnje i osiguralo zdravlje o raku materice, mudrije je da žena prođe takozvani daygen-test. Digen (Daigen) test je kvantitativna analiza za 13 tipova HPV-a visokog rizika. Uprkos prisustvu tragova virusa u cerviksu, pozitivan je samo kod klinički značajnih koncentracija virusa.Pomoću testa, možete, prvo, isključiti pacijente koji su sami imali infekciju bez izazivanja teške neoplazije (imaju negativan test), i drugo, procijeniti efikasnost liječenja promjenom količine virusa (količina virusa u tkivu vrata maternice). U bolesnica sa preinvazivnim i mikroinvazivnim rakom grlića materice, dan-test je uvijek pozitivan i ima značajno virusno opterećenje. Ako je operacija uklanjanja raka materice uspješna, test će biti negativan.
Koji su glavni simptomi raka materice? Korolenkova LI: Lukavost bolesti je da je rak grlića materice asimptomatski i da se dugo vremena praktično ne manifestuje, ne otkriva se kada se posmatra u ogledalima, ili izgleda kao obična “pseudoerozija”. Predkancerozni period može da traje i do 10 godina pre nego što proces pređe u invazivnu (kanceroznu) fazu. U početnoj fazi, bolest se može otkriti samo abnormalnim rezultatima razmaza, pozitivnim testom za HPV (humani papiloma virus) ili kolposkopijom. Međutim, potrebno je biti oprezan ako se pojavi krvav iscjedak ili leukoreja s malom mješavinom krvi iz vagine tijekom seksualnog kontakta. Rastući tumor može stisnuti nervni pleksus karlice i uzrokovati bol u sakrumu, donjem dijelu leđa i donjem dijelu trbuha, kao iu leđima i nogama. Daljnje povećanje tumora popraćeno je njegovim raspadom uz pojavu obilnog tekućeg bjelji od neugodnog mirisa.
Ispada da je u ranim fazama moguće slučajno otkriti rak uterusa? Korolenkova LI: U mnogim zemljama postoji organizovani državni skrining koji omogućava otkrivanje bolesti u fazi CIN-a. U tu svrhu se koristi citologija, često u kombinaciji s HPV testiranjem. Studije se izvode u velikom broju i pokrivaju apsolutnu većinu žena od 20 do 65 godina: do 50 godina - svake 3 godine, nakon 50 godina - svakih 5 godina. Simultano testiranje na HPV može povećati šansu za otkrivanje bolesti.
Pregled cerviksa i sluzokože u ogledalima. 2 Dobijanje citološkog pregleda za struganje razmazom u potrazi za abnormalnim i kanceroznim stanicama pod mikroskopom. Jedan od uobičajenih testova je Papanicolaou ili PAP test. Važno je da razmaz ne predstavlja samo sluz, već sadrži epitelne ćelije, tako da se materijal mora uzeti sa specijalnim četkama. Danas postoji nova tehnologija citoloških istraživanja - tečnost, kada se nekoliko mrlja može dobiti od jednog “struganja” odjednom za dodatna istraživanja HPV i tumorskih markera u njima. 3Kolposkopija (jednostavno) - pregled sluznice vagine i grlića materice pomoću optičkog uređaja. Sa proširenom verzijom studije, vaginalni deo grlića materice se tretira sa 3% rastvorom sirćetne kiseline, što izaziva edem abnormalnog epitela (postaje staklasto-belo). Ono što je važno je brzina po kojoj dolazi do oticanja i trajanje. Što više vremena prođe nakon izlaganja octenoj kiselini, to je veća šteta. Ograničena biopsija se koristi sve rjeđe - histološki pregled male površine koja ne uvijek ispravno odražava postignuti stupanj oštećenja. Širom sveta se sve češće vrši izrezivanje elektrohirurške petlje čitave zone u kojoj se razvija tumorski proces, ili konizacija, kao najkompletnija dijagnostička i terapeutska mjera sa proučavanjem čitavog abnormalnog epitela. Često se javlja neoplastični proces tokom željene trudnoće, kada trudna majka dolazi u antenatalnu kliniku da se registruje.
Uzroci raka grlića materice i njihovi tipovi
Moderna nauka je pouzdano dokazala da je rak grlića materice uzrokovan prisustvom humanog papiloma virusa u ženskom telu.Naravno, to ne znači da se svaka žena koja oboli od HPV-a mora suočiti s rakom grlića materice. Po pravilu, prisustvo tipova humanog papiloma virusa 16, 18 i 31 dovodi do razvoja onkoloških bolesti.
Inače, upravo je taj čin bio osnova teorije da se rak grlića maternice može prenositi seksualno. Činjenica je da se tokom nezaštićenog seksualnog odnosa može prenijeti ljudski papiloma virus, uključujući i tip koji može dovesti do razvoja raka grlića materice. Zato su žene koje su seksualno aktivne sa čestim promjenama seksualnih partnera mnogo vjerovatnije od drugih.
Lekari - ginekolozi i onkolozi danas poznaju dva tipa raka grlića materice. U većini slučajeva - oko 80% - karcinom maligne neoplazme razvija se iz skvamoznog epitela koji oblaže cerviks. U preostalih 20% svih slučajeva raka grlića materice nastaje maligna neoplazma iz onih ćelija koje su odgovorne za proizvodnju cervikalne sluzi. Ovaj fenomen se naziva cervikalni adenokarcinom.
Kako se razvija ova patologija grlića materice?
Rak grlića materice ima jednu karakterističnu karakteristiku - njegov razvoj zahteva prethodne bolesti grlića materice, žena sa zdravim vratom nikada neće imati malignu neoplazmu. Inače, najbolji način da se danas spriječi razvoj raka grlića materice je prevencija različitih ginekoloških bolesti. Postoji nekoliko bolesti grlića materice koje najčešće dovode do razvoja maligne neoplazme:
- Erozija grlića materice. Ova bolest je jedna od najčešćih bolesti cerviksa. Srećom, ova patologija rijetko dovodi do razvoja raka grlića materice. Međutim, u slučaju da se ne tretira erozija, postoji određeni rizik.
- Cervikalna intraepitelna neoplazija. U skraćenom obliku, ova bolest kod lekara se naziva CIN. Lekari nazivaju ovaj termin kao stanje žene u kojoj postoje abnormalne ćelije u grliću materice koje se nekontrolirano dijele, što rezultira visokim rizikom da se vremenom transformiraju u maligni tumor.
Lekari razlikuju tri faze ove patologije. Prve dvije faze se mogu uspješno liječiti - zato je važno da se na vrijeme obrati liječniku, ginekologu. Ako se vrijeme izgubi, bolest će ući u treću fazu, koja u svojoj suštini nije ništa drugo do početna faza raka grlića materice. Nakon što se završe tri faze prekanceroznog stanja, maligni tumor će početi da raste duboko u cerviks, postepeno utičući na sve njegove nove oblasti.
Ako se cervikalna maligniteta ne dijagnostikuje blagovremeno, neoplazma će stalno rasti, klijati u susjedne organe - najčešće u rektum i mjehur. Ali čak ni ovo nisu sve opasnosti - ćelije raka imaju tendenciju da prodru u krv, a njena struja se širi po celom telu. Prema tome, metastaze se mogu pojaviti u skoro svakom organu, u zavisnosti od toga koje mesto zauzimaju stanice raka.
Naravno, čitav ovaj proces ne odvija se u toku jedne sedmice ili mjeseca - po pravilu, traje nekoliko godina, mada se, naravno, ponekad dogode izuzeci. Ali čak iu ovim slučajevima, od početne faze do razvoja raka grlića materice potrebno je najmanje šest mjeseci. Zbog toga su redovni preventivni pregledi kod ginekologa najbolji način da zaštitite svoje zdravlje.
Ova mjera će pomoći u otkrivanju ove patologije u najranijim fazama svog razvoja, što znači da će šanse za potpuni oporavak žene biti vrlo, vrlo visoke.Uostalom, rana dijagnoza i pravovremeno lečenje su verni saveznici lekara u borbi protiv malignih tumora.
Simptomi bolesti grlića materice
Često se maligne neoplazme grlića materice javljaju bez ikakvih spoljašnjih manifestacija i simptoma bolesti već duže vreme. U ovoj fazi moguće je slučajno otkriti malignu neoplazmu, tokom rutinskog pregleda ili u slučaju da je žena otišla kod ginekologa iz bilo kojeg drugog razloga. Međutim, ako se bolest dugo ne dijagnostikuje, maligni tumor nastavlja da raste i, shodno tome, već uveliko narušava normalno funkcionisanje reproduktivnog sistema i ženskog tijela u cjelini. A žena ima sledeće simptome:
- Krvarenje iz genitalija
Jedan od prvih simptoma da žena ima malignu neoplazmu grlića materice u ženskom telu je pojava krvavog iscjedka iz vagine. I obratite pažnju - ne radi se o izlučevinama materice, već o takozvanom kontaktu. Krv se oslobađa nakon seksualnog odnosa, zbog povrede grlića materice, čije tkivo je zahvaćeno malignim tumorima i veoma je osjetljivo na najmanji dodir. Međutim, u nekim izuzetno rijetkim slučajevima krvarenje iz genitalija žene može početi iznenada, bez ikakvih vanjskih utjecaja. Međutim, u ovom slučaju, oni gotovo nikada nisu pretjerano bogati.
- Specifični vaginalni iscjedak
Pored krvarenja kod raka grlića materice, mogu se pojaviti vrlo specifični sekreti koji imaju transparentnu žućkastu boju. Glavni deo te izlučene tečnosti su leukociti, koje žensko telo proizvodi u borbi protiv malignih ćelija. Pošteno treba napomenuti da je malo verovatno da će žena biti u stanju da ih razlikuje od normalnog vaginalnog iscjedka, ali će ginekologu biti lako prepoznati.
- Bolni osjeti
U nekim slučajevima, žene koje imaju malignu neoplazmu na grliću materice, bilježe bol u sakrumu i kičmi, u donjem dijelu trbuha. Pored toga, veoma jak bol tokom seksualnog odnosa beleže gotovo sve bolesne žene. Međutim, sam bolni sindrom ne može biti jedan od glavnih simptoma raka grlića materice, jer prati veliki broj drugih bolesti, ponekad čak i bez ginekološkog profila.
- Oticanje vulve i ekstremiteta
U slučaju da bolest nastavi da napreduje, često se žena žali doktoru zbog pravilnog edema donjih ekstremiteta i spoljašnjih genitalnih organa. Ovi edemi nastaju zbog činjenice da maligni tumori formiraju metastaze, koje se nalaze u karličnim limfnim čvorovima i velikim krvnim sudovima i blokiraju velike krvne žile donjih ekstremiteta.
- Fistula formation
Kako bolest napreduje, fistule često nastaju - rupe između bešike, vagine i rektuma, koje međusobno komuniciraju. Ova patologija ponekad narušava funkcionisanje svih organa male karlice.
- Kašnjenje u normalnom protoku urina
U slučaju da metastaze malignog tumora stisnu uretre i velike limfne čvorove mogu delimično ili potpuno zatvoriti bubrege, što dovodi do hidronefroze. Zbog ove patologije, u odsustvu hitne medicinske pomoći, generalno trovanje organizma otpadnim proizvodima, koji se ne uklanjaju iz tijela bolesne žene, razvija se vrlo brzo.
- Gnojne infekcije urinarnog trakta
Pored zadržavanja urina, gore opisane komplikacije često dovode do toga da bolesna žena razvije tešku bakterijsku infekciju urinarnog trakta. Pacijent se pojavljuje u krvi sa dodatkom krvi i gnoja. Imajući u vidu činjenicu da je u ovoj fazi bolesti, imunološki sistem žene gotovo potisnut, u odsustvu hitne medicinske pomoći, rizik od smrti žene je vrlo visok.
- Oticanje jednog ekstremiteta
U nekim slučajevima dolazi do oticanja donjih ekstremiteta sa jedne strane. Pojavljuje se u posljednjim stadijima bolesti, zbog prisutnosti metastaza u limfnim čvorovima karlice, koje istiskuju velike krvne žile.
Dijagnoza raka grlića materice
Kao što je više puta navedeno, rak grlića materice se najčešće dijagnosticira ili tokom rutinskog pregleda ili ako se žena obrati za pomoć kod ginekologa sa pritužbama na gore navedene simptome. Da bi dijagnostikovali rak grlića materice, lekari koriste sledeće dijagnostičke metode:
- Ginekološki pregled pomoću ogledala
Po pravilu, po prvi put, lekar skreće pažnju na promenu stanja sluznice materice, koja je tipična za rak, prilikom pregleda grlića materice uz pomoć ogledala. U stvari, ovaj metod dijagnoze je najjednostavniji i bezbolniji, pored toga, apsolutno je dostupan svakom lekaru, čak i ako njegova kancelarija nije opremljena dodatnom opremom.
- Papa test
Drugo ime koje ova dijagnostička metoda ima je pap test. Sastoji se od proučavanja pod mikroskopom razmaza iz dve zone - od cervikalnog kanala i sluznice cerviksa. Ovaj test je veoma popularan zbog svoje informativnosti - omogućava vam da identifikujete ne samo prisustvo ili odsustvo ćelija raka u grliću materice, već i prekancerozno stanje - intraepitelnu neoplaziju cerviksa, koja je već pomenuta.
Ovaj test pripada skrining grupi, pa bi se to trebalo uraditi svim ženama, bez izuzetka, bez obzira na to šta je izazvalo posetu ginekologu. Prema tome, ni u kom slučaju ne bi trebalo da odbijete da je zadržite, ako vam to doktor ponudi. Žena ne osjeća nikakve bolne ili čak neugodne osjećaje dok uzima mrlje.
- Kolposkopija
U slučaju da liječnik sumnja, najvjerojatnije će provesti dodatni pregled sluznice cerviksa i vagine posebnim optičkim uređajem - kolposkopom. Ova vrsta istraživanja naziva se kolposkopija. Tokom ove studije, lekar će pažljivo ispitati stanje sluzokože grlića materice, obraćajući posebnu pažnju na ona područja koja mu se čine najsumnjičavijima.
- Biopsija grlića materice
Posljednja, završna faza dijagnoze raka grlića materice je biopsija. Suština ove studije je prikupiti malu količinu tkiva cerviksa, koji se zatim pažljivo proučava pod mikroskopom. Ova studija se sprovodi svim ženama, bez izuzetka, kod kojih lekar sumnja na prisustvo raka grlića materice.
- Intravenska urografija
Intravenska urografija se propisuje ženama koje pate od raka grlića materice kako bi se utvrdila korisnost mokraćnog sistema, a posebno bubrega. Maligni tumor cerviksa koji raste često u velikoj mjeri stisne uretre. Kao rezultat ove kompresije, bubrezi mogu biti narušeni.
- Rektoskopija i cistoskopija
Ove vrste istraživanja rektuma i mokraćne bešike su neophodne kako bi se dodatno istražilo stanje rektuma i mokraćne bešike, koje su najčešće zahvaćene metastazama.
Faze raka grlića materice
Dakle, tokom primarne dijagnoze, lekar je utvrdio prisustvo raka grlića materice kod žene.Nakon toga, u cilju pronalaženja optimalnog režima lečenja, lekar mora precizno odrediti fazu razvoja raka grlića materice. To će zahtijevati niz dodatnih studija, kao što su rendgensko snimanje grudnog koša, ultrazvučni pregled organa lociranih u trbušnoj šupljini i male karlične šupljine. U nekim slučajevima može biti potrebna kompjuterska tomografija.
Lekari klasifikuju rak grlića materice majke prema stepenu razvoja bolesti u nekoliko faza:
- Prva faza bolesti. U prvoj fazi raka grlića materice, maligna neoplazma je lokalizirana isključivo unutar grlića materice žene. Tretman započet u ovoj fazi bolesti je najefikasniji. Omogućava petogodišnji prag preživljavanja u oko 90% svih ženskih pacijenata.
- Druga faza bolesti. U drugoj fazi raka grlića materice, maligna neoplazma je veća nego u prvoj, ali još uvijek ne doseže zidove male karlice. U ovoj fazi bolesti, terapija je takođe veoma efikasna, ali, naravno, šanse za petogodišnji prag preživljavanja su nešto niže - oko 60% svih žena koje se razbole.
- Treća faza bolesti. Ovaj stadijum karcinoma karakteriše prisustvo malignog tumora, koji utiče ne samo na sam cerviks, već i na donju trećinu vagine. U ovoj fazi bolesti petogodišnje preživljavanje javlja se kod samo 35% svih žena.
- Četvrta faza bolesti. Ova faza raka grlića materice je poslednja i najteža. U ovoj fazi razvoja bolesti, maligni region napušta karlicu, zahvaćajući rektum ili mokraćnu bešiku. Osim toga, u ovoj fazi bolesti često se javljaju metastaze, koje pogađaju druge organe tela, koje se nalaze na značajnoj udaljenosti od neposrednog fokusa - cerviks. Nažalost, ako lečenje bolesti počne tek u ovoj fazi, prag petogodišnjeg preživljavanja je minimalan - ne više od 10% svih žena.
Iznad, opetovano se pominje pojam „petogodišnjeg opstanka“. Ovaj izraz koriste onkolozi. To ukazuje na prognozu za lečenje malignog tumora. Ova predviđanja se zasnivaju na tome da je pouzdano utvrđeno da, ako pet godina nakon završetka tretmana, bolesna osoba nema recidiva, on ima svaku šansu da se nikada ne suoči sa ponavljanjem ovog raka. Po isteku ovog perioda, bolesnik ih smatra potpuno oporavljenim.

Tretmani raka grlića materice
Metode i tehnike za lečenje raka grlića materice zavise od nekoliko glavnih faktora. Prvo, mnogo zavisi od individualnog stanja tela i zdravstvenih karakteristika svake specifične bolesne žene. Pacijent treba biti spreman na činjenicu da je malo vjerovatno da će se slagati s posjetom liječniku - onkologu.
Uz ginekološki pregled, bolesna žena će morati da prođe čitav niz pregleda i testova koji će lekarima dati potpunu i najprecizniju sliku njihovog opšteg zdravlja, prisustva i obima oštećenja drugih unutrašnjih organa. Bez kompletne slike, izaberite pogodan i efikasan tretman, koji će takođe biti najnepovoljniji za druge organe.
I, drugo, mnogo u određivanju načina liječenja ovisi o stupnju razvoja malignog tumora. U prve dve faze raka grlića materice, lekari se najčešće ograničavaju na potpuno uklanjanje i materice i njenih privjesaka i grlića materice. Često je ova mjera dovoljna da se bolest potpuno eliminira. Međutim, još jednom želim da podsetim da je ovaj tretman efikasan samo u prve dve faze.
U istom slučaju, ako je maligni tumor veći, a bolest je u trećoj - četvrtoj fazi, osim potpunog uklanjanja grlića materice, tijela i privjesaka materice, onkolozi provode kemoterapiju, koja je dizajnirana da suzbije rast i vitalnu aktivnost stanica raka.
Verovatno je besmisleno detaljno govoriti o tome kako se izvodi hemioterapija, kao io principima njenog uticaja na organizam. Doktori studiraju na institutu šest godina, tako da je malo vjerovatno da će se ovaj problem riješiti u okviru ovog članka. Glavna stvar koju bi žena trebala zapamtiti je da je otkriven raniji rak grlića materice, što su veće šanse za preživljavanje žene i daljnji puni život.
Prevencija raka grlića materice
Naravno, ginekolozi često čuju ženu da pita da li je moguće spriječiti razvoj raka grlića materice. I to je sasvim razumno pitanje, jer je prevencija bolesti, ili njeno izlečenje u najranijim fazama razvoja, mnogo lakša nego baviti se zanemarenim oblikom maligniteta.
Doktori nazivaju tri glavne metode za prevenciju raka grlića materice:
- Redovne posjete ginekologu. Žena u reproduktivnom dobu mora proći preventivni ginekološki pregled dva puta godišnje. I jednom godišnje se mora obaviti pap test. Takve preventivne mjere pomoći će da se u ranim fazama bolesti utvrdi ne samo kancerozni tumor grlića materice, već i dovoljno veliki broj drugih bolesti ženskog reproduktivnog sistema, koje, nažalost, ima dosta.
- Zaštita od neželjene trudnoće. Prema brojnim zapažanjima ginekologa i onkologa, među ženama koje su imale rak grlića materice, dvije od tri žene imale su dvije ili više umjetnih pobačaja trudnoće. Zato je toliko važno da se pouzdano zaštiti kako bi se sprečila pojava neplanirane i neželjene trudnoće. I zapamtite da svaki naredni pobačaj povećava rizik od razvoja malignog tumora cerviksa za oko 8%.
- Vakcinacija protiv infekcije papilomovirusom. Kao što je već spomenuto, jedan od najčešćih uzroka raka grlića materice je papiloma virus. Danas ginekolozi preporučuju da se sve djevojke, djevojke i djevojke vakcinišu od njega. Ova vakcinacija će smanjiti rizik od komplikacija za oko 8 puta.
Nadamo se da ćete nakon čitanja ovog članka dobiti osnovno znanje o tome koji su simptomi raka grlića materice, koji su osnovni principi liječenja ove patologije i kako možete smanjiti rizik od razvoja ove patologije. Uostalom, briga o zdravlju prvenstveno je zadatak same žene. I doktori - samo asistenti i saveznici u borbi za zdravlje i život žena.
15 postova
Statistike pokazuju da je kod malignih tumora kod žena rak grlića materice na četvrtom mjestu (nakon raka želuca, kože i dojke), au pogledu smrtnosti je drugi. Pojavljuje se u dobi od 40-60 godina, ali se u posljednje vrijeme rak grlića materice javlja kod žena mlađih od 40 godina koje su pretrpjele trudnoću.
Glavni načini lečenja raka grlića materice su hirurški i kombinovani, a drugi je najefikasniji. Zavisnost rezultata od sekvence primjene (prije ili nakon operacije) i načina frakcioniranja doze nije razjašnjena. Obim ilealne limfadenektomije, jedna od faza histerektomije za Wertheim, nije klinički opravdana.
Upotreba čisto hirurške metode u liječenju ove bolesti ograničena je samo ranim stadijima bolesti, što se rijetko može vidjeti u kliničkoj praksi.Obično se rak javlja u fazi duboke invazije tumora u stromu, što čini hiruršku metodu nedjelotvornom.
Radioterapija pomaže da se izbjegne traumatizacija koja je svojstvena hirurškoj metodi, što je posebno važno za liječenje bolesti kod mladih žena.
Međutim, djelotvornost liječenja bolesti ovisi ne samo o korištenoj metodi, već io pravovremenoj sveobuhvatnoj dijagnozi ove bolesti.
Dijagnoza i liječenje raka grlića materice će se shematski razmatrati u nastavku.
Etiologija i patogeneza
U pojavu raka vrata maternice pridaje veliku važnost tzv osnovi bolesti, koje uključuju vsegiperplasticheskieprotsessy na grliću: dyskeratosis (leukoplakija, akantopapillomatoz, erythroplakia), žlezdane-mišićne hiperplazije (papilarni ili follikulyarnayaeroziya, folikularne hipertrofija). Displazija se smatra prekanceroznom bolešću. Početna faza je minimalna displazija cervikalnog epitela, u kojoj se abnormalna proliferacija epitelnih ćelija javlja u donjoj trećini epitela. U većini slučajeva, takve promjene su spontano reverzibilne, a epitel se vraća u normalnu, ali ozbiljnija displazija s abnormalnom proliferacijom, koja pokriva 2/3 dubine epitela, najčešće se razvija u karcinom in situ, gdje svi slojevi stanica već imaju anomalnu strukturu. Nakon što stanice raka prođu kroz baznu membranu i počnu da se razmnožavaju u stromi organa, počinje invazivna faza raka.
Za prekancerozna oboljenja karakteristične su atipične proliferacije tkivnih elemenata, hronični tok, konstantnost simptoma, otpornost na konzervativne metode liječenja, recidiv nakon hirurške ekscizije.
Rak grlića materice najčešće se razvija iz epitela vaginalnog dijela cervikalnog kanala. S tim u vezi, postoje dva histološka oblika - karcinom skvamoznih stanica (carcinoma planocellulare) i glandularni karcinom (adenokarcinom).
Klasifikacija koju je predložio A. I. Serebrov (1962) zasniva se na genetskom principu, prema kojem prva grupa uključuje rak epiderma, drugi - rak iz Mullerian epitela, u trećem - rak iz embrionalnih rudimenta (Gartnerov kurs). K. Epidermalni rak se odnosi na keratinizaciju, ne-keratinizirajuće i slabo diferencirano. Iz Muller epitela dolazi do adenokarcinoma ili glandularnog-čvrstog oblika.
Naša zemlja je usvojila Međunarodnu kliničko-anatomsku klasifikaciju raka grlića materice po fazama:
I faza: tumor je ograničen na cerviks,
a) tumor infiltrira parametri s jedne ili obje strane, bez odlaska u zdjelični zid (parametarska varijanta),
b) rak infiltrira vaginu bez odlaska u donju trećinu (vaginalna varijanta),
c) rak endotela, valjanje na telu materice (varijanta materice).
a) unilateralna ili bilateralna infiltracija tumora u zdjelične zidove, nema slobodnog jaza između tumora i zdjeličnog zida (rektalna varijanta), kod rektalnog pregleda,
b) infiltracija tumora donje trećine vagine (vaginalna varijanta),
c) izolovane metastaze u blizini zdjeličnog zida s relativno malim primarnim rakom grlića maternice su palpirane (stadij III - izolirane karlične metastaze).
a) tumor zahvaća mjehur, što potvrđuje cistoskopska ili fistula (IV faza - mjehur):
b) tumor raste u rektum (stadij IV - rektum),
c) tumor ide izvan područja zdjelice, postoje udaljene metastaze.
Godine 1950. Međunarodni kongres opstetričara i ginekologa uključio je "O" fazu u klasifikaciju cirkulacijskog sistema - takozvanu predinvazivnu fazu raka (rak in situ). Morfološki, ovo je maligni proces skvamoznog epitela grlića materice bez invazije u susjedne organe i tkiva.Kod raka in situ, promjene se dešavaju u stanicama svih slojeva epitela (poremećaj položaja ćelija, gubitak polariteta, hiperkromatoza jezgra, abnormalni odnos između jezgre i citoplazme, povećanje broja mitoza s atipičnim stanicama, promjene u obliku i veličini jezgra). Modificirani epitel može upasti u žljezdani sloj i čak ga zamijeniti, ali nikada ne prolazi kroz bazalnu membranu. In situ karcinom se možda neće manifestirati dugo vremena. Međutim, ona može ući u fazu infiltracije, ostati nepromijenjena dugo vremena i, konačno, može spontano nestati. Chaschevsegopreinvazinny rak se otkriva kod žena sa erozijama, endoceriocitima, leukoplakijom. Posebno pažljivo je potrebno napraviti dijagnozu tokom trudnoće, kada se rak epitela zbog hormonskih utjecaja može uzeti za rak. Posljednja klasifikacija Međunarodne federacije opstetričara i ginekologa (FIGO) iz 1987. uključuje malo različite faze (vidi tablicu br. 1)
Tabela br. 1. Klinička klasifikacija karcinoma grlića materice za prognozu i izbor terapije.
Karcinom in situ, intraepitelijski rak
Karcinom strogo ograničen na grlić materice (treba se zanemariti širenje na maternicu)
Pretklinički karcinom (dijagnosticiran samo mikroskopski)
Minimalna invazija strome vidljiva u mikroskopu
Mikroskopske promene koje se mogu meriti (dubina invazije nije veća od 5 mm od podrumske membrane, širina u horizontalnom pravcu nije veća od 7 mm)
Promjene su značajnije nego kod IA2, kako bi se odabrala metoda liječenja, potrebno je registrirati promjene u okolnim tkivima.
Karcinom se širi izvan cerviksa, ali ne doseže zidove karlične šupljine, zidovi vagine su uključeni u proces, ali se ne šire do njegove donje trećine.
Rak bez eksplicitnog učešća parametara
Rak sa eksplicitnim učešćem parametrija
Rak se širi na zidove karlice, uz rektalni pregled nema slobodnog prostora između tumora i zida karlice, tumor zahvata donju trećinu vagine, sa uključivanjem svih oblika hidronefroze ili nefunkcionalnog bubrega
Spread na zidovima karlice
Nanesite na zdjelične zidove, hidronefrozu i / ili nefunkcionirajući bubreg
Karcinom se širi izvan male karlice ili zahvata sluzokožu bešike ili rektuma (bulozni edem sam po sebi ne služi kao osnova za klasifikaciju tumora u IV fazu).
Širenje tumora na susjedne organe
Širenje tumorskog tkiva na udaljene organe
Rak grlića materice često (40-50% slučajeva) pogađa vaginu. Širenje tumora u vaginu se odvija kroz limfne žile i kontaktnu implantaciju. Telo materice je retko pod uticajem kontaktne implantacije. Često se posmatra širenje procesa na parametarska vlakna i regionalne limfne čvorove. Mokraćna bešika i rektum su zahvaćeni uglavnom po kontinuitetu. Cevi i jajnici su takođe retko uključeni u proces, a ureteri su posebno retko pogođeni.
TNM klasifikacija
Glavni zadatak klasifikacije prema TNM sistemu je objektivna procjena specifičnosti lokalne, regionalne i udaljene metastaze raka grlića materice (kao i drugih vrsta raka) za izbor optimalnog načina liječenja i uspoređivanje rezultata liječenja postignutih u različitim klinikama.
T (tumor) - primarni tumor
T1 - karcinom, ograničen samo cerviksom.
Tis - karcinom in situ.
T1a - pretklinički invazivni karcinom.
T1b - klinički invazivni karcinom.
T2 - karcinom koji se širi izvan cerviksa, ali ne doseže zidove karlice, ili karcinom koji uključuje stijenke vagine u procesu tumora do donje trećine, bez uticaja na potonje.
T2a je karcinom koji se širi samo na vaginu ili telo materice.
T2b - karcinom koji infiltrira parametri sa ili bez učešća vagine ili tijela materice u tumorskom procesu.
T3 - karcinom koji se proteže do donje trećine vagine ili doseže do zida karlice.
T4 - karcinom koji se proteže izvan karlice, ili se proteže do bešike i rektuma.
N - regionalni limfni čvorovi
U normalnim uslovima teško je procijeniti stanje limfnih čvorova, mada se naglo povećani i fiksirani infiltrati mogu palpirati na zidovima karlice sa slobodnim prostorom između njih i tumora. Stoga su moguće dvije kategorije: NX + ili NX-.
N2 - fiksni gusti infiltrati se palpiraju na zdjeličnom zidu u prisustvu slobodnog prostora između njih i tumora
M - distalne metastaze
M0 - distalne metastaze su odsutne.
M1 - distalne metastaze su dostupne.
Tabela br. 2. Poređenje kliničkih i TNM klasifikacija
T3 NX M0, T1 N2 M0, T2a N2 M0, T2b N2 M0
T4 NX M0, T1b NX M1, T2a NX M1, T2b NX M1, T3 NX M1, T4 NX M1
Klinika i manifestacije
Kliničku manifestaciju raka grlića materice karakteriše klasična trijada simptoma: leukoreja, bol i krvarenje. Istina, oni su kasni znakovi i nemaju dijagnostičku vrijednost. Nažalost, u ranim fazama bolesti simptomi su veoma loši. Prema A. I. Serebrovu (1962), bolovi se javljaju kod 25-30% pacijenata, krvarenje: 55–60%, bol kod 10–12% pacijenata. Krvarenje u raku grlića materice može biti u obliku malih izlučevina ili teških: mogu se pojaviti od neznatne ozljede (ispiranje, tvrda stolica, unutrašnji pregled prstom ili ogledalom, koitus itd.). Takozvano kontaktno krvarenje je posljedica rupture krhkih krvnih žila tumora. Kada su nekrotična područja odbačena, otvaraju se limfne žile i pukotine, što će dovesti do pražnjenja vodenih ili krvavih bijelaca, koji imaju izgled mesa, bez mirisa ili uvrede.
Bol u raku grlića materice je kasni simptom i ukazuje na uključenost u tumorski proces limfnih čvorova i vlakana zdjelice s formiranjem infiltrata koji komprimiraju živčane trupce i karlični pleksus.
Lokalizacija i priroda bola su različiti. Najčešće se pacijenti žale na bol u donjem dijelu leđa, donjem abdomenu, u sakrumu i rektumu. Kada se tumor infiltrira u zid zdjelice, može se pojaviti bol u donjim udovima.
Bol, krvarenje i bol kod raka grlića materice su postojani i trajni. Kada tumor klija u bešici ili rektumu, pojavljuje se klinička slika ovih organa (dizurija, urinarni poremećaj, intestinalna atonija, konstipacija, krv u urinu i fecesu, fistula).
Uprkos činjenici da su maligni tumori cerviksa materice dostupni za vizuelnu kontrolu, oko 70% pacijenata je primljeno u bolnice sa stadijumom II i III stadijuma tumorskog procesa. Uzroci zanemarivanja bolesti u nekim slučajevima su zbog nedostatka odgovarajuće onkološke pripreme nekih od njih.
Dijagnoza raka grlića materice u početnim fazama je veoma teška. Pacijenti sa sumnjom na tumor treba da budu pod nadzorom lekara i periodično pregledani od strane ginekologa. Kompleks kliničkog pregleda pacijenata sa rakom grlića materice uključuje test krvi, bimanualni vaginalni pregled, pregled ogledala, rektalno-abdominalni i rekto-vaginalni pregled, dijagnostičke pretrage, kolposkopiju, vaginalne briseve i biopsiju.
Za manje traumatizovanog tumora, A.I. Serebrov (1962) preporučuje da se vaginalni pregled izvodi sa jednim kažiprstom. U početnim stadijima raka moguće je ispitati infiltraciju (očvršćavanje) bez jasnih granica, rigidnost cerviksa. U kasnijim fazama određuje se oblik tumora (egzofitni, endofitni, mješoviti, ulcerativni), pokretljivost maternice, stanje privjesaka, zidovi vagine, cirkulacijsko tkivo i okolni organi (rektum i mokraćna bešika). 1962), daje 58,3% pogrešnih dijagnoza.
U slučajevima kada se cerviks osjeća nepromijenjenim na dodir, vaginalni bimanualni pregled treba dopuniti pregledom ogledala. To vam omogućava da odredite vrstu tumora.Egzofitni tumor ima boju kupusa, prekriven je tamnim korama (područja raspada) i krvari čak i laganim dodirom. Cerviks tumora je gusta, natečena, tamno ljubičasta sluzokoža sa mrežom malih, lako krvarećih sudova. Sa raspadom tumora se formiraju.
Proučavanje ogledala je od posebnog značaja u ranim fazama bolesti, pri čemu se vide erozija, nodularni i papilarni rastovi. Inspekcija ogledalima, prema A. I. Serebrovu, smanjuje procenat dijagnostičkih grešaka na 12.
Rektalni pregled omogućava da se utvrdi stanje sakroteriničnih ligamenata, stepen uključenosti u tumorski proces rektuma (infiltracija zidova, fiksacija creva i tumora).
Za rano otkrivanje raka i prekanceroznih stanja, vrlo vrijedan scop je vrlo vrijedna studija. Optički sistem koji je dizajnirao Ginselman 1925. omogućava nam da razmotrimo zahvaćeno područje ženskih polnih organa sa povećanjem od 10-15 puta. U našoj zemlji se koriste binokularni kolposkopi. Kolposkopi su trenutno uvećani 200 puta. Bolje je sprovoditi kolposkopiju dockingom i drugim studijama koje uzrokuju krvarenje. Kolposkopija omogućava razlikovanje normalne sluzokože i ektopije sluznice cervikalnog kanala, zone transformacije, osnove leukoplakije, leukoplakije, formiranja polja. Kolposkopija vam omogućava da postavite ispravnu dijagnozu u 70-80% slučajeva (Schmitt, 1959).
Među velikim brojem dijagnostičkih testova (Hrobak strobe, Shaba-Dasha, Syreday prijem), Schiller-ov test (1928) dobio je najveće priznanje. Sastoji se od nanošenja pamučnog štapića umočenog u rastresiti rastvor na cerviks. U isto vrijeme, normalni epitel sluznice je obojen tamno smeđom bojom, a erozija, leukoplakija, hiperkeratoza, karcinomatozni epitel ne percipiraju bojenje i pojavljuju se blijeda mjesta s jasnim granicama na tamno smeđoj podlozi. Schiller-ov uzorak se preporučuje da se izvrši prije biopsije, a biopsija preuzeta iz negativnih mjesta na jodu.
Biopsija je u svim slučajevima ključna dijagnostička metoda. Omogućava ne samo otkrivanje histološke strukture tumora, već i određivanje stepena malignosti procesa, infekcije tumora, reakcije okolnih zdravih tkiva. Ponovljene biopsije tokom radioterapije mogu odrediti efikasnost metode. U slučajevima sumnjivih na rak, biopsija uzeta iz komada tumora treba da sadrži zdravo tkivo (da bi se odredila infiltracija). U klinički očiglednim slučajevima, studija se provodi kako bi se odredila histološka struktura tumora, pa je dovoljno uzeti conhotom komad tumora bez zdravih tkiva.
Za ranu dijagnozu raka grlića materice široko se primjenjuje citološka metoda - ispitivanje vaginalnih brisa. Predložene su mnoge različite metode za dobijanje epitelnih ćelija koje su odbačene od površine tumora i njihovo bojenje (K. A. Petrovskaya i Yu. G. Koval, 1952, E.Y. Stavskaya, 1952, Friedman 1950, Lajos, Puli, 1951, itd.) . Proučavanje vaginalnih brisa ima veliku praktičnu vrednost i, prema mnogim autorima (E. L. Lerner, 1950, V. A. Mandelstam, 1950, A. I. Serebrov, 1962, i drugi), omogućava da se uspostavi ispravna dijagnoza u 90. 96% slučajeva.
Liječenje erozija, leukoplakija i eritroplakata, endokervicitisa, kondiloma i deformiteta cicatricija, koji doprinose nastanku proliferativnih procesa u cerviksu, moraju biti radikalni. Izvodi se dijato-ekscizijom ili dijatermokogagulacijom, kao i hirurškim putem (amputacija cerviksa) i zračenjem.
Preporučljivo je koristiti dijatermokoagulaciju u slučaju površinske leukoplakije i eritroplakije, deskvamativnu eroziju otpornu na lijekove.
Dijatermokoagulacija i diatermoksionija se ne smiju izvoditi tijekom trudnoće i akutnih upalnih procesa u ženskim genitalnim organima.Diatermokoagulacija se obično odvija bez krvi. Krasta formirana na mjestu koagulacije nestaje za 2 tjedna, a potpuni oporavak nastupa za 5-6 tjedana.
Sa postpartalnim deformitetima grlića materice, prisustvom ektroponske sluznice, ulceracijama, ožiljcima, ako nije prikazana dijatermokoagulacija, može se primijeniti kirurško liječenje. Od mnogih plastičnih operacija, najčešće se izvodi operacija Sturmdorf.
Između radioaktivnih metoda propisana je intrakavitarna terapija. Aplikator sa izvorom zračenja (radijum ili kobalt) se dovodi u zahvaćeno područje i fiksira vaginalnom tamponadom. U zavisnosti od snage izvora, ekspozicija je podešena tako da je doza na sluznici 1500-2000 zadovoljna. Češće, ova doza je dovoljna da uništi višak tkiva, nestanak infiltracije malih stanica bez izraženih reakcija zračenja iz zdravih obližnjih organa i tkiva.
Visoka efikasnost lečenja prekanceroznih bolesti dovela je do široke primene ovih metoda širom sveta (M.M. Abramova, 1953, M.G. Arsen'eva, 1953, A. I. Serebrov, 1962, Cachman, 1945, i dr.).
Pre intrakavitarnog zračenja, pacijenti 2-3 puta dnevno proizvode rastvor za dezinfekciju špricom (rivanol ili kalijum permanganat). Tumor se tretira otopinom antibiotika. Crijevo se čisti klistirom, mokraćna se mjehura prazni, a za suzbijanje bola propisuju se čepići s belladonnom ili morfijem. Tamponada vagine, koja je neophodna za fiksiranje izvora zračenja, izrađuje se tako da se osigura ispuštanje maternične šupljine. U suprotnom, mogu postojati komplikacije (piometrit).
Izlaganje tokom intrakavitarne radioterapije je 24-48 sati, za koje vrijeme pacijentu je dodijeljen strog ležaj u posebnom tzv. Unutrašnje primene se ponavljaju nakon 3–7 dana, u proseku 4–5 puta, u zavisnosti od stadijuma bolesti i potrebne fokalne doze.
Godine 1938. Tod i Meredith su predložili izračunavanje doza radioterapije za rak grlića materice u dva uslovno prihvaćena područja, tačke A i B, koji se nalaze na nivou unutrašnjeg osa. Tačka A se nalazi 2 cm iznad lateralnog forniksa vagine i 2 cm bočno od središnje osi kanala materice, tj. Otprilike na sjecištu materične arterije sa ureterom. Tačka se nalazi na istom nivou i 5 cm od osi materice, tj. U zoni bočnih dijelova parametarske ćelije i limfnih čvorova zdjelične bočne stijenke.
Znajući dozu u ovim tačkama, možete imati ideju o distribuciji energije zračenja u karlici. Ukupna fokalna doza za vrijeme intrakavitarnog zračenja u području od 7.000 rad, u trećoj fazi - 7500–8000 rad.
U ovom slučaju, doza u regionu tačaka B je jednaka: u fazi 1 - 1200–1300 Drago mi je, u fazi II - 1500–1600 mi je drago, u fazi III - 1700–1800 mi je drago.
Izračunavanje doza tokom intrakavitarnog zračenja vrši se prema matematičkim tablicama, koje su sastavili V. A. Petrov (1955), V. P. Tobilevich i A. A. Gabelova (1952), A. I. Shramenko (1965). Međutim, ove tabele vam omogućavaju da odredite dozu na tačkama A i Vlish približno.
Sada je utvrđeno da je kombinovana metoda liječenja raka grlića materice najučinkovitija. Prema većini kliničara, u prvoj fazi bolesti, hirurško liječenje sa naknadnom radioterapijom treba uključivati:
1. Pacijenti mlađi od 30-35 godina u kojima je tumorski proces naj maligniji. Upotreba jedne terapije zračenjem u ovim slučajevima je neprikladna, jer se stenoze i strikture javljaju sa naknadnim formiranjem eksorzija, čireva, kolpitisa.
2. Pacijenti sa radiorevizionim, tnyh oblicima raka.
3. Pacijenti sa recidivom nakon radioterapije (u fazi 1 bolesti).
4. Pacijenti sa deformitetima, atrofijom, vaginalnom stenozom, atrezijom.
5. Pacijenti s rakom grlića materice u kombinaciji s privjesnim tumorima i kroničnim salpingoophoritisom.U II stadijumu bolesti (granična u smislu operabilnosti) treba sprovesti povoljnu terapiju.
U III i IV stadijumu indicirana je samo radioterapija. Tako, kako piše A. I. Serebrov (1962), “. Može se smatrati čvrsto utvrđenim da se ne može tretirati upotreba energije zračenja raka grlića materice, to jest, za većinu pacijenata ovaj način liječenja je jedini radikalan. ”
Radioterapija se može sprovesti u preoperativnom ili postoperativnom tretmanu. Osnovni princip hirurškog liječenja treba biti radikalna priroda operacije.
"Mali rak zahtijeva velike, i velike - najčešće, bez ili samo male palijativne operacije"
Produžena ekstirpacija materice, uklanjanjem celuloze i limfnih čvorova (panhisterektomija) može se vršiti abdominalnim i vaginalnim metodama. Trbušni put je praktičniji, jer stvara slobodan pristup do tumora i limfnih čvorova koji se nalaze duž glavnih krvnih sudova. Pošto su regionalni limfni čvorovi često pogođeni čak iu fazi 1 bolesti, moraju se ukloniti zajedno sa vlaknima zdjelice.
Radioterapija za rak grlića materice je kombinacija intrakavitarnog i udaljenog zračenja. Intrakavitarna tehnika dozvoljava da se radioaktivni lijekovi prenesu direktno u primarni tumor i stvore doza potrebna za njeno potpuno uništenje.
Daljinsko zračenje se koristi za uticanje na područje regionalnih metastaza na infiltrate u parametarskom vlaknu.
Kontraindikacije za radijacionu terapiju su malformacije spoljašnjih genitalnih organa, atresija, vaginalna stenoza, opterećeni gnojno-upalni procesi u privjescima, trudnoća, ožiljci na koži koju treba ozračiti, leukopenija (manje od 3.000 leukocita na 1 mm), kardiovaskularne bolesti u stanju dekompenzacije , akutni hepatitis, nefrosonefritis, generalizacija tumorskog procesa, kaheksija.
Prije radioterapije, svaki pacijent mora proći detaljan klinički pregled. Potrebno je pojasniti obim tumorskog procesa, stanje parametarskog tkiva i karličnih limfnih čvorova, odrediti položaj materice u odnosu na zdjelične organe i srednju osovinu, odrediti dubinu tumora, dovesti njegovu projekciju na kožu, napraviti presjek na nivou tumora sa mapom izodoze. prihvaćeni plan tretmana.
U slučajevima kada se srednja osa materice poklapa sa srednjom osi karlice. U svetlu toga, mora se imati na umu da su stadijum II i III bolesti materice izmješteni u stranu, u kojoj se nalazi infiltracija. parametrium. Stoga, raspodjela doze u zdjelici varira. Prema A.A. Staikeviču, kada je materica pomaknuta 2 cm ulijevo, doza na desnoj točki se smanjuje na 50%, au točki B na 58%. U isto vrijeme, doza u lijevoj točki povećana je za 295%, au točki B do 176%. Pomeranje materice spreda ili posteriorno dovodi do povećanja doze na zadnjem zidu bešike ili prednjeg zida ravne linije za 168–450 i 215–240%. Stoga, pri određivanju doze, tačka A se mora smatrati mobilnom.
Ako odredite položaj tačaka A na udaljenosti od 2 cm od radioaktivnih lekova koji se unose u matericu (koja se kontroliše radiografijom), u zavisnosti od pomeranja materice, oni zauzimaju različit položaj u karlici, dok je položaj tačaka B konstantan - 5 cm od srednji bacač.
U odsustvu radioaktivnih lekova, intravaginalno zračenje se može sprovesti na aparatima za rendgensku terapiju u blizini fokusa. Međutim, ova metoda je efikasna samo u egzofitnim oblicima raka grlića materice 1. Kod karcinoma cervikalnog kanala i endofitne forme nije indicirana transvaginalna radioterapija.
Pošto se kod intrakavitarnog zračenja brzina doze na udaljenostima koje su najbliže izvoru naglo smanjuju, područje tačaka se ozračuje u nedovoljnim dozama. Stoga, da bi se uticalo na zonu regionalne metastaze i infiltrate u parametralnu celulozu, koristi se daljinsko zračenje, koje se može izvoditi na betatronima, linearnim akceleratorima i statičkim ili rotacionim metodama baziranim na gama.
Daljinsko zračenje se dešava u danima bez intrakavitarnog zračenja. Raspodela energije zračenja u maloj karlici zavisi od broja i lokacije polja zračenja u odnosu na središnju liniju tijela. Najčešće, zračenje se izvodi iz četiri polja (dva ilealna i dva sakralna) sa okomitim pravcem snopa zračenja na horizontalnu ravan, a polja zračenja treba da se nalaze na udaljenosti od 2-3 puta od srednje linije tela. Istovremeno, snop zračenja prelazi u zone tačaka B, isključujući srednji deo tela i glavu butine. Tretman se izvodi na takav način da se desni ili desni sakralni polja ozračuju jedan dan, dok se leva ili leva sakralna polja ozračuju. Doza izloženosti na koži svakog polja treba da se izračuna tako da u tački doze kontakta bude 200-250 ppm.Nedeljna fokalna doza sa kombinacijom intrakavitarnog i daljinskog zračenja treba da bude između 2000-230 Urad na tačkama A i 1000-11100 srećnim u tačkama B.
U stadiju 1 raka grlića materice, povoljna distribucija energije zračenja u području tumora se postiže ozračivanjem četiri polja od 5 x 12 cm, a visina polja od 12 cm (donja granica na gornjem rubu kanusa) omogućava da se regionalne limfne čvorove prvog reda uključe u zonu ozračivanja. Širina polja od 5 cm dovoljna je za ozračivanje područja tačaka B, isključujući srednji dio tijela i glavu bedara.
U stadiju 1 raka, fokalna doza na tačkama treba da bude 3500-3700 srećna, au tačkama A - 900–1000 zadovoljna. To se postiže sa dozom na koži svakog od četiri polja 4000.
U stadijima II i III stadija raka grlića materice, poželjno je zračiti polja 6x16 cm, a unutrašnja granica polja ne smije biti bliža od 2,5 - 3 cm od središnje linije tijela. Takva širina polja omogućava da se doza od 48% dovede u zonu tačaka A, a tačke B do 100%. Organi smješteni u središnjoj liniji tijela čine 20-30% doze. . Visina polja od 16 cm (donja granica na nivou gornjeg ruba nagiba) omogućava da se u zračenje uključi cijela zona regionalne metastaze limfnim čvorovima drugog reda. Stoga, kada postoji sumnja na metastaze u para-aortnim limfnim čvorovima, polja zračenja treba da budu smještena pod kutom jedan prema drugom, tako da je gornji rub polja na udaljenosti od 1 cm, a donji rub je 3 cm od središnje linije. U III stadijumu raka, fokalna doza u tačkama B bi trebala biti 4,500–5,000 zadovoljna, ib bodova A - 2.000-2.300. Ovo se postiže sa dozom od 4.800 - 5.000 rad na koži svakog polja zračenja.
U kombinovanoj radioterapiji za rak grlića materice apsorbovane doze u tačkama A i B iz intrakavitarnog i udaljenog zračenja treba sumirati.
Klinička opažanja (A. V. Kozlova, 1970, K. N. Kostromina, 1964 i dr.) Pokazuju da su te doze dovoljne za uništenje primarnog tumora, infiltrate u parametar tkiva i metastaze limfnih čvorova.
Kombinovana terapija zračenjem ne bi trebala prelaziti 8-9 tjedana. Uzroci nepravilnog ritma mogu biti radijacioni rektitis, cistitis, hipertenzija, defekti srca, tromboflebitis, opšta reakcija zračenja, leukopenija (ispod 3000 u 1 mm).
U smislu samo-tretmana, daljinsko izlaganje se provodi u slučajevima gdje, zbog prevalencije procesa, intrakavitarno zračenje nije moguće. Kod takvih pacijenata, daljinsko zračenje treba da obezbedi potrebnu dozu i za primarni tumor i za parametarske ili limfogene zone metastaza.
Zračenje se vrši sa 4-5 polja, čije su dimenzije podešene u zavisnosti od stepena širenja procesa (6x16 i 8x16 cm). Kod doze od 4000-4500 P na koži svakog polja stvara se doza od 7,000 - 7,500 rad u središtu karlice, a 4,500–5,000 rad u lateralnim delovima karlice, kada se tumor širi u paravesičko i parametarsko vlakno, zračenje iz četiri polja koje se nalaze na udaljenosti od 4 —5 pogleda na središnju liniju tijela s kutovima nagiba zrake zračenja 35-40 ° prema horizontalnoj ravnini. U ovom slučaju, krivulje izodoze nalaze se u prednjem i stražnjem smjeru u obliku elipse.
U slučaju pojave infiltrata u parametarskom vlaknu, zračenjem se postiže povoljna raspodjela doze, a kutovi snopa zraka su 60 ". U ovom slučaju, polja doza su proširena u lateralnom smjeru i sva je parametarska celuloza ravnomjerno ozračena.
Upotreba oblikovanih blokova sa razdvajanjem olovnih sita značajno je povećala efikasnost daljinske gama terapije. Zračenje se vrši sa dva suprotna polja dimenzija 15x15 i 17x18 cm, odvojena olovnim blokovima. Veličine i oblik dijela se određuju na osnovu polja doza koje stvara intrakavitarni izvor zračenja. Debljina olovnog bloka mora biti takva da je doza u točki A 3-4 puta manja nego kod kolica s kotačima B. Da bi se to postiglo, dovoljno je koristiti blok od 6 cm kao krnji konus, koji ima geometrijski transformiranu formu na bazi 50% izodoze dobivene pomoću intracavitary irradiation.
Prilikom liječenja recidiva i metastaza raka grlića materice treba uzeti u obzir da se najčešće javljaju recidivi u parametarskoj, pararektalnoj i paravesikalnoj celulozi zdjelice, kao iu kultu vagine. Metastaze raka grlića materice nalaze se u području ilijačnih limfnih čvorova.
Daljinska radioterapija može se primijeniti tek nakon preciziranja lokalizacije tumorskog procesa (limfografija, rendgen, bimanualni pregled). Pošto pacijenti sa recidivima i metastazama već imaju promene radijacije u organima i tkivima karlice nakon prvog ciklusa radioterapije, zračenje treba vršiti uzimajući u obzir maksimalno očuvanje okolnog zdravog tkiva. Lokacija polja zračenja ne bi trebala ponavljati prvi kurs ozračivanja. Najčešće se koriste ilealno-preponska i lateralna polja. Dnevna fokalna doza je 200-250. Uzevši u obzir radiorezi- stičnost rekurentnih metastaza tokom ponovljenog terapije zračenjem, fokalna doza se povećava do 6000–6500 rad. Uspeh terapije zračenjem zavisi kako od načina izlaganja tako i od opšteg stanja pacijenta, veličine i lokalizacije recidiva, metastaza i stanja okolnih tkiva i organa.
Iskustvo antikancerogene borbe širom sveta pokazuje da je značajan uspeh u lečenju malignih neoplazmi postignut samo u vezi sa poboljšanjem terapijskih metoda, ali i kao rezultat otkrivanja bolesti u ranim fazama razvoja. Dijagnostikovanje početnih oblika raka grlića materice pomaže da se smanji smrtnost. Smanjenje učestalosti postiže se tretiranjem pozadine i prekanceroznih procesa (to se jasno vidi na primeru činjenice da je incidencija raka prešla sa 2. mjesta na 4. mjesto među ženskim malignim tumorima).
Sistem masovnih ispitivanja (u SSSR-u i Rusiji - medicinski pregled), omogućava identifikaciju samo 8 - 10% svih pacijenata. Trenutno se koristi citološki skrining i dvofazni sistem za identifikaciju cervikalne patologije.
Glavni zadatak citološkog skrininga je da se u fazi inicijalnog pregleda bolesnika za koje se sumnja da imaju rak grlića maternice identifikuju, kako bi ih se potom podvrglo dubinskom ispitivanju koristeći visoko učinkovite dijagnostičke metode, uključujući sve gore navedene metode u odjeljku Dijagnostika.
Šta je rak grlića materice?
Rak grlića materice je progresivni tumor koji zahvaća područje koje direktno povezuje matericu i vaginu.
Ova bolest se dijagnosticira kod žena svih reproduktivnih godina, međutim, žene starosti 35-60 godina su više podložne pojavi malignog tumora.
Slučajevi raka grlića materice u ranijoj i kasnijoj dobi su prilično rijetki.
Proces početka bolesti je dugotrajan, obično mu prethodi prekancerozna stanja, koja, ako se nađu, zahtijevaju stalno praćenje trenutnog stanja pacijenta kako bi se spriječio razvoj malignog tumora.
Prije svega, to je displazija - abnormalna promjena stanica na površini cervikalnog epitela.
Ova bolest može biti potpuno asimptomatska, pa se dijagnosticira pravovremenim testiranjem. Potpuni prelazak prekanceroznog stanja u maligni tumor traje od 2 do 15 godina.
Displazija je u potpunosti izložena tretmanu, što pomaže da se rizik od razvoja raka na pozornici smanji na minimum.
Maligni tumori cerviksa imaju dva tipa:
Karcinom skvamoznih ćelija. Ovaj tip tumora je najčešći (85-90% slučajeva). Tokom trajanja bolesti, obično se dešavaju sledeće faze:
Nezrela forma (nizak karcinom skvamoznih stanica). Novi rastovi tek počinju da se manifestuju. Ova faza je uglavnom asimptomatska, pa se u rijetkim slučajevima otkriva.
Srednji oblik . U ovoj fazi postoji aktivna promjena u obliku i veličini cervikalnih epitelnih stanica. Najčešće se bolest dijagnosticira u tom periodu.
Mature form . Stanice raka počinju deliti ubrzano, što dovodi do potpune keratinizacije epitela.
Adenokarcinom ili rak žlezda. Bolest nastaje iz epitela žlezdanih ćelija i mnogo je rjeđa od karcinoma pločastih stanica (10-15% slučajeva). Uglavnom se javlja u post-klimatskom periodu.
Uzroci raka grlića materice
U apsolutnoj većini slučajeva, glavni uzrok raka je ingestija humanog papiloma virusa (HPV).
Postoje mnoge vrste HPV virusa, ali to je 16 i 18 koje utiču na tip tumora koji se manifestuje. Posljedica infekcije tipom 16 je karcinom skvamoznih stanica, a tip 18 uzrokuje razvoj adenokarcinoma.
Prelazak u stadijum karcinoma nastaje kada je kancerogeni virus prisutan u tijelu dugo vremena, a HPV test daje pozitivan rezultat nekoliko godina nakon prve detekcije.
Vjerovatnoća da se virus razvije u rak je visok, ali ne i savršen: često se primarni virus neutralizira obranom tijela, a nastali prekancerozni uvjeti se učinkovito tretiraju pravovremenim otkrivanjem.
Infekcija se javlja samo u slučajevima kada je sluznica zdrave osobe u direktnom kontaktu sa sluznicom inficiranom HPV-om. Pre svega, to se dešava tokom nezaštićenog seksa.
Papiloma može biti u muškom tijelu, bez izazivanja bilo kakvih većih promjena, dok je čovjek potencijalni nosilac virusa.
Virus se lako može naći u ljudskom organizmu, ali se rizik od razvoja u bolest značajno povećava u interakciji sa sljedećim faktorima:
1 Bolesti u pozadini. To su pseudoerozija i istinska erozija, leukoplakija, cervikalni polipi i druge bolesti. Pokrenut i prebačen u hronični oblik bolesti, koji nisu podložni tretmanu, stvaraju povoljne uslove za razvoj raka.
2 Smanjen imunitet. Smanjena funkcija imuniteta uzrokuje da telo prestane da se bori protiv virusa, omogućavajući infekciju da se razvije.
3 Pušenje. Pušenje, kao i uzimanje alkohola u neregularnim dozama, negativno utiče na imuni sistem. Rizik od pojave bolesti povezanih s rakom kod žena koje puše je udvostručen.
4 Heredity. Dokazano je da prisustvo bolesti u užoj porodici zaista stvara tendenciju pojave tumora.Naravno, ova činjenica ne daje apsolutnu garanciju da će se rak definitivno razviti. Žene sa genetskom predispozicijom su podložnije kancerogenim virusima.
5 Suviše česta promena seksualnih partnera, kao i rani seksualni život. Usklađenost sa kulturom seksualnog života omogućava da se smanji mogućnost infekcije HPV-om. Ako žena nema stalnog seksualnog partnera, onda je neophodna upotreba kontraceptivnih sredstava.
6 Česti stres. Abnormalne promene u ćelijama, uključujući i one koje dovode do razvoja raka, izazivaju trajne preopterećenja nerva.
7 Malnutricija. Kada velika količina masti i holesterola dospije u tijelo, postoji manjak vitamina, zbog čega obrana slabi.
Glavni simptomi raka grlića materice
Teškoća u otkrivanju ranih onkoloških bolesti leži u činjenici da za većinu pacijenata primarni simptomi jednostavno nisu primjetni, jer su relativne i prilično nejasne prirode. Štaviše, tokom ginekoloških pregleda, tumor u njegovoj nezreloj formi može se zameniti sa pseudoerozijom.
Potrebno je pribjeći dijagnozi, ako primijetite sljedeće simptome:
Promena u toku menstruacije : povećava se predmenstrualni bol, iscrpljenost postaje obilna, a menstruacija traje duže nego obično.
Spotting . Obično se manifestuje tokom ili nakon odnosa. To je uzrokovano činjenicom da je područje epitela sa oštećenim ćelijama vrlo ranjivo, te stoga krvare nakon mehaničkih oštećenja.
Bol u seksualnom odnosu .
Puno vodeno pražnjenje . Pojava jasnih sekreta, ponekad sa žućkastim nijansama, zbog raspadanja limfnih ćelija u cerviksu. U kasnijim fazama izlučivanja, može se dobiti oštar smrad. 
U drugoj fazi ginekološkog tumora počinju da se javljaju više vidljivi znaci:
Nagli bol . Kada tumor raste, može da izvrši pritisak na obližnje živčane završetke, kao i na unutrašnje organe (rektum, bešiku). Zbog toga se bolni osećaji manifestuju u lumbalnom i sakralnom području iu donjem abdomenu. Po sebi, cerviks ima minimalnu količinu nervnih završetaka, tako da nema bola u njoj.
Problemi sa pražnjenjem i mokrenjem . Ponavljaju se zbog pritiska tumora. Žene koje pate od raka grlića materice često uočavaju pojavu opstipacije i komplikovanog izlučivanja urina. Usput, mokrenje se može ubrzati. To je znak da se upale mjehura i bubrega javljaju istovremeno. Krvava nečistoća može biti vidljiva iu urinu.
Opće pogoršanje . U drugoj fazi slabija, pospanost, nedostatak apetita, nagli gubitak težine su opipljiviji.
Otekle i upale limfni čvorovi .
Dijagnoza i liječenje raka grlića materice
Primarna dijagnoza počinje ginekološkim pregledom uz korištenje ogledala. Nakon toga od pacijenta se uzima mrlje za citološki pregled, pri čemu se stanice raka pretražuju pomoću tehnike povećanja.
Takođe se koristi u medicinskoj praksi kolposkopija - Ovo je i jednostavan pregled sluznice cerviksa, i pregled uz pomoć rešenja identifikatora, što omogućava da se otkrije prisustvo promenjenog epitela. Ultrazvuk i tomografija mogu se dodati ispitivanju.
Koji tip tretmana će tumor biti podložan zavisi od njegove faze, tipa i lokacije na cerviksu.
Često se koristi kombinovani tretman, uključujući operacije, zračenje i hemoterapiju.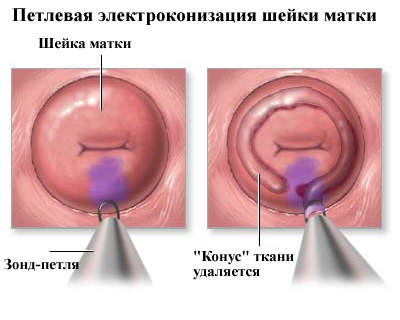
Cilj tretmana je potpuno uklanjanje malignog tumora i područja zahvaćenih njime, tako da se u nekim teškim slučajevima maternica, cerviks i obližnja tkiva (uključujući jajnike) mogu potpuno ukloniti ako se stanice raka presele u njih.
U ranim fazama bolesti se koristi elektroscisija petlje.
Ova operacija se izvodi pod lokalnom anestezijom. Petlja uklanja patološki fokus bez uticaja na druga tkiva.
Postoperativni period traje oko mjesec dana, u ovom trenutku isključeni su tuširanje, seks i prekomjerno fizičko naprezanje.
Rak grlića materice i trudnoća
Nažalost, vrlo često žene nađu vremena da posjete ginekološku kliniku samo kada saznaju za pojavu trudnoće. Tokom inspekcije, može se identifikovati razvojni onkološki proces.
Ako je tumor otkriven u drugom ili trećem tromjesečju, liječnik propisuje očuvanje trudnoće u smjeru carskog reza. Tokom operacije moguće je i potpuno uklanjanje materice.
Odluka specijaliste sa dijagnozom tumora u prvom tromjesečju ne mora uvijek biti u korist djeteta. Rizik gestacije kod otkrivene onkološke bolesti je i činjenica da sama trudnoća može izazvati krizu imunološkog sistema, što može dovesti do ozbiljnih komplikacija.
Što se tiče žena koje su lečene od raka grlića materice, mogućnost da ima dete zavisi od toga koliko su snažno uticali unutrašnji organi.
Prema tome, poželjno je identifikovati bolest u prvom obliku, što omogućava sprovođenje lakših hirurških intervencija koje su kompatibilne sa kasnijom trudnoćom i uspješnom isporukom.
""


